MinistÃĻre de la SantÃĐ et des Services sociaux
Information pour les professionnels de la santÃĐ
Vaccins
TCT : test cutanÃĐ Ã la tuberculine
Composition
Une solution de tuberculine, dérivée de protéines purifiées obtenues à partir d’une souche humaine de Mycobacterium tuberculosis, est distribuée au Canada : Tubersol (Sanofi Pasteur).
Chaque dose de 0,1 ml de Tubersol contient :
- l’équivalent biologique de 5 unités tuberculiniques;
- de 0,22 à 0,35 % p/v de phénol, comme agent de conservation;
- 0,0006 % de Polysorbate 80.
Présentation
- Tubersol :
- Fiole multidose de 1 ml.
La solution est limpide et incolore.
Indications
 |
Déceler une ITL chez :
|
 |
Obtenir une valeur de base chez les personnes qui sont susceptibles d’être en contact ultérieurement avec le bacille Mycobacterium tuberculosis et chez qui le TCT pourrait être répété. Pour ces personnes, effectuer le TCT en 2 étapes (voir Épreuve en 2 étapes) :
|
|
Critères pour déterminer si un TCT en 2 étapes doit être effectué |
Conduite à tenir |
|---|---|
|
La personne est née au Canada en 1976 ou avant |
Effectuer le TCT en 2 étapes |
|
La personne a été vaccinée avec le vaccin BCG |
Effectuer le TCT en 2 étapes |
|
La personne a été exposée dans le passé à un cas de tuberculose contagieuse |
Effectuer le TCT en 2 étapes |
|
La personne a fait un séjour d’une durée cumulative de 3 mois ou plus dans un ou des pays à incidence élevée de tuberculose Voir le Guide intervention santé-voyage |
Effectuer le TCT en 2 étapes |
|
La personne ne répond à aucun des critères mentionnés ci-dessus |
Ne pas effectuer de TCT et inscrire « valeur de base = 0 mm » |
Contreâindications
Anaphylaxie suivant l’administration d’une dose antérieure du même produit ou d’un autre produit ayant un composant identique.
Antécédents de réaction locale grave à la tuberculine telle qu’une vésiculation, une ulcération ou une nécrose.
Précautions
Il n’est pas approprié de faire un TCT aux personnes ayant des antécédents documentés de TCT significatif, d’ITL traitée ou d’une tuberculose active traitée ou non traitée. Le TCT n’apporte aucune information additionnelle, et une réaction locale importante est possible.
Interactions
Les vaccins vivants atténués injectables et le vaccin Inf intranasal peuvent diminuer la réactivité à la tuberculine. On peut effectuer le TCT le même jour qu’on administre un de ces vaccins ou à au moins 4 semaines d’intervalle.
| TCT | Vaccins vivants atténués injectables et vaccin Inf intranasal |
|---|---|
| 1 TCT |
≥ 4 semaines avant le TCT ou en même temps que le TCT ou n’importe quand après le TCT |
| TCT en 2 étapes |
≥ 4 semaines avant le 1er TCT ou en même temps que le 2e TCT ou n’importe quand après le 2e TCT |
Manifestations cliniques après le TCT
Voir Manifestations cliniques, Présentation des manifestations cliniques.
Risque attribuable au TCT
Aucune donnée n’est disponible.
Manifestations cliniques observées
Un risque de réaction allergique aiguë existe pour moins de 1 cas sur 1 million, autant pour les personnes qui n’ont jamais eu de TCT que pour celles qui en ont déjà eu un.
| Fréquence | Réactions locales | Réactions systémiques |
|---|---|---|
| Souvent (1 à 9 %) |
Prurit |
s.o. |
| Parfois (1 à 9 sur 1 000) |
Érythème ou éruption cutanée, sans induration, dans les 12 heures qui suivent l’injection |
s.o. |
Administration
Une fiole entamée peut être conservée durant une période maximale de 30 jours à compter de la date où la 1re dose a été prélevée, car l’oxydation et la dégradation peuvent réduire l’activité du produit.
Le TCT est réalisé par voie ID. Il faut s’assurer qu’une papule se forme (voir Administration des produits immunisants, Techniques d’administration). Si une papule ne se forme pas, on doit reprendre l’injection sur l’autre avantâbras ou sur le même avantâbras à un point situé à au moins 10 cm du premier TCT.
| Posologie | Site |
|---|---|
| 0,1 ml |
Face antérieure moyenne de l’avantâbras |
On ignore si le TCT est valide avant l’âge de 6 mois.
Il ne faut pas injecter la solution de tuberculine dans un tatouage ou au site d’une lésion cutanée (ex. : abrasion, éruption, brûlure, eczéma, tuméfaction).
Si aucun des 2 avantâbras ne peut être utilisé, on se servira de la face externe de l’avantâbras ou de la partie supérieure du bras.
On doit dire à la personne de ne pas recouvrir le site d’injection d’un bandage ni de le gratter.
La lecture de la réaction doit être faite entre 48 et 72 heures après le TCT. On ne peut pas interpréter le résultat si la lecture du TCT est faite en dehors de cet intervalle de temps. On répétera alors le TCT sans tarder.
Épreuve en 2 étapes
Chez les personnes sensibilisées à la tuberculine, la réaction tuberculinique peut diminuer au cours des années et un 2e TCT produira une réponse plus marquée que le 1er TCT en raison de l’effet de rappel.
Il est important de reconnaître cet effet de rappel afin de ne pas le confondre éventuellement avec un virage tuberculinique causé par une exposition récente à Mycobacterium tuberculosis.
Le résultat de l’épreuve en 2 étapes est considéré comme la valeur de base du TCT. Une fois cette valeur de base obtenue, il n’est plus nécessaire de répéter un TCT en 2 étapes. Tout TCT ultérieur se fera en 1 étape, peu importe le laps de temps qui se sera écoulé depuis le dernier TCT.
Un TCT réalisé il y a moins de 1 an peut être considéré comme le 1er TCT de l’épreuve en 2 étapes s’il n’y a pas eu d’exposition à Mycobacterium tuberculosis au cours de l’année.
| TCT | Lecture | Résultat | Mesures |
|---|---|---|---|
| 1er TCT | 48 à 72 heures plus tard | < 10 mm d’induration | 2e TCT à faire de 1 à 4 semaines après le 1er TCT |
| 1er TCT | 48 à 72 heures plus tard | ≥ 10 mm d’induration |
Résultat considéré comme la valeur de base Consultation d’un médecin |
| 2e TCT | 48 à 72 heures plus tard | < 10 mm d’induration |
Résultat considéré comme la valeur de base Aucune intervention |
| 2e TCT | 48 à 72 heures plus tard | ≥ 10 mm d’induration |
Résultat considéré comme la valeur de base Consultation d’un médecin |
Lecture du TCT
La lecture du TCT doit être faite par un professionnel de la santé apte à le faire. Les personnes qui n’ont pas l’expérience de la lecture d’un TCT peuvent ne pas percevoir une induration légère, et le résultat du TCT pourrait être noté 0 mm par erreur.
Le matériel requis est 1 stylo à bille à pointe moyenne et 1 règle millimétrée flexible pour une meilleure précision de la lecture.
Pour réaliser la lecture du TCT :
- Appuyer l’avantâbras, légèrement fléchi au coude, sur une surface ferme.
- Palper le site d’injection.
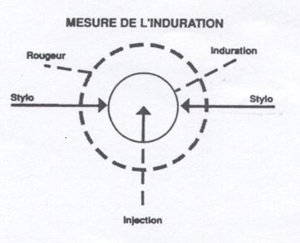
- À l’aide du stylo à bille placé à un angle de 45° par rapport à la peau, marquer la limite de l’induration en déplaçant la pointe du stylo vers le point d’injection. La pointe s’arrêtera à la limite de l’induration, s’il y en a une. Répéter le processus du côté opposé.
- Mesurer la distance entre les marques faites au stylo, de façon perpendiculaire à l’axe d’injection, ce qui correspond au diamètre transversal de l’induration, sans tenir compte de la rougeur.
- Noter le résultat en millimètres au dossier et au registre de vaccination (dans le champ Commentaires); s’il n’y a pas d’induration, noter 0 mm. Si la mesure tombe entre 2 graduations de la règle (ex. : 4,5 mm), prendre le plus petit des 2 nombres.
| Figure 1 | Figure 2 | Figure 3 |
|---|---|---|
 |
 |
 |
| Tiré de M. STEBEN, « Les P.P.D., outil privilégié dans la lutte contre la tuberculose », Le Médecin du Québec, p. 49. | ||
Interprétation du TCT
Le Guide d’intervention : La tuberculose ne fournit pas de classification des résultats du TCT, mais plutôt des indications de traitement de l’ITL selon l’interprétation faite du TCT. Cette interprétation est basée sur les critères suivants :
- Valeur de l’induration cutanée (résultat du TCT exprimé en mm).
- Probabilité que cette réaction résulte d’une infection par Mycobacterium tuberculosis.
- Risque de progression vers une tuberculose active s’il y a ITL.
Pour obtenir plus d’explications, voir le Guide d’intervention : La tuberculose, Indications de traitement de l’infection tuberculeuse latente.
| Contexte | Rôle attendu de l’infirmière |
|---|---|
|
TCT fait à la demande d’un professionnel de la DSPublique |
Transmettre le résultat au professionnel de la DSPublique |
|
TCT fait à la demande d’un médecin |
Transmettre le résultat au médecin |
|
TCT fait par l’infirmière selon les indications du PIQ) |
Diriger la personne vers un médecin qui décidera de la conduite à tenir par la suite en cas de :
|
Résultat considéré comme significatif
Trois catégories de seuils de signification existent. Lorsque les personnes suivantes atteignent ces seuils, les résultats des TCT sont considérés comme significatifs :
- Induration ≤ 4 mm : personne immunodéprimée en raison d’une infection par le VIH et ayant une probabilité élevée d’infection tuberculeuse (ex. : anomalie à la radiographie pulmonaire, contact d’un cas de tuberculose contagieuse).
- Induration ≥ 5 mm :
- personne infectée par le VIH;
- personne ayant eu un contact étroit avec un cas de tuberculose contagieuse;
- enfant soupçonné de souffrir d’une tuberculose active;
- personne ayant une radiographie pulmonaire anormale avec une maladie fibronodulaire;
- personne immunodéprimée.
- Induration ≥ 10 mm : toute autre personne.
Résultat considéré comme non significatif
Lorsque les seuils de signification des 3 catégories précédentes (≤ 4 mm, ≥ 5 mm, ≥ 10 mm) ne sont pas atteints, les résultats des TCT sont considérés comme non significatifs. Ainsi, un résultat de 7 mm chez un stagiaire de la santé est considéré comme non significatif, alors qu’un résultat de 7 mm chez une personne ayant eu un contact étroit avec un cas de tuberculose contagieuse est considéré comme significatif.
Les facteurs suivants peuvent fausser le résultat du TCT :
- immunodépression (ex. : chimiothérapie ou prise d’inhibiteurs du TNFâα);
- prise de corticostéroïdes à une dose supérieure ou égale à 15 mg/jour de prednisone, ou son équivalent, sur une période de 1 mois;
- malnutrition, en particulier si elle est associée à une perte de poids récente;
- maladie grave;
- maladie virale importante (mononucléose, oreillons, rougeole) ou administration, au cours des 4 semaines précédentes, d’un vaccin contre la rougeole, la rubéole, les oreillons, la varicelle ou la fièvre jaune;
- très jeune âge (moins de 6 mois).
DerniÃĻre mise à jour : 06 juillet 2023
